La radiothérapie
La radiothérapie
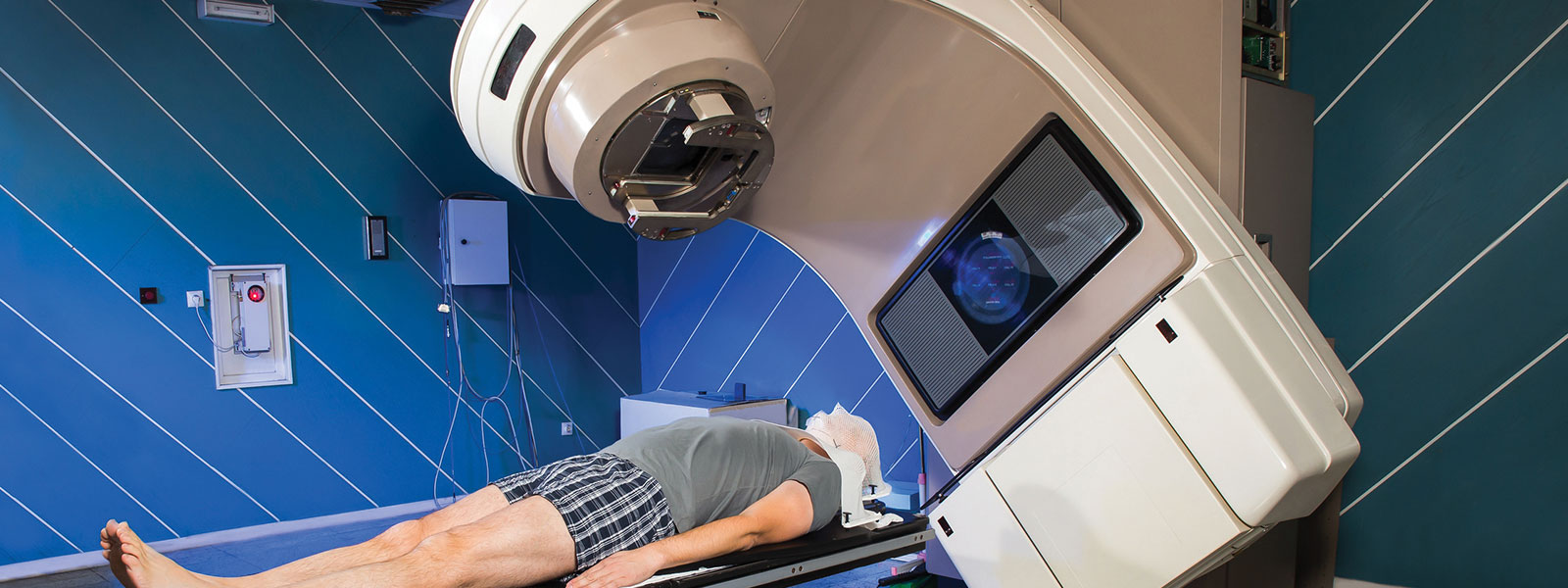
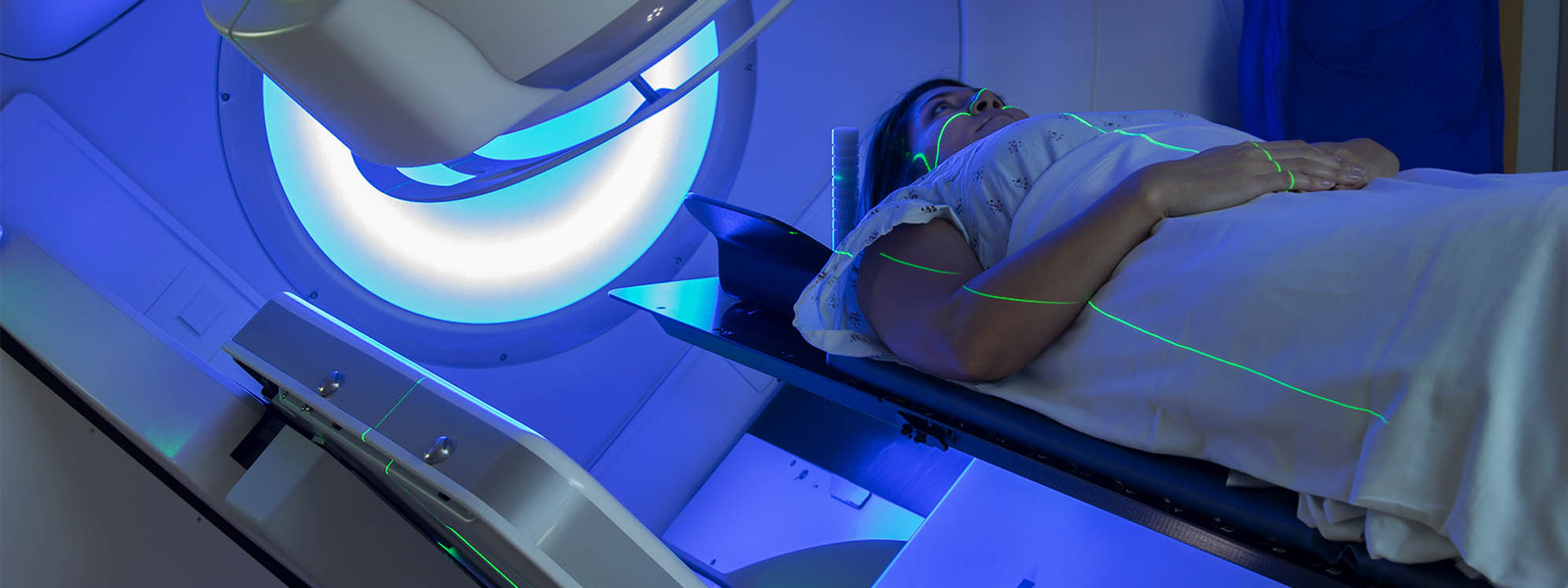
La radiothérapie est une méthode de traitement locorégional des cancers, utilisant des radiations pour détruire les cellules cancéreuses en bloquant leur capacité à se multiplier. L'irradiation a pour but de détruire toutes les cellules tumorales tout en épargnant les tissus sains périphériques.
La radiothérapie est utilisée chez plus de la moitié des patients ayant un cancer. Elle est, avec la chirurgie, le traitement le plus fréquent des cancers et peut entraîner une rémission nette à elle seule. Elle peut être utilisée seule ou associée à la chirurgie et à la chimiothérapie. Ses indications sont liées au type de la tumeur, à sa localisation, à son stade et à l'état général du patient. Elle peut être faite en ambulatoire, c’est-à-dire sans hospitalisation, car les séances sont de courte durée et les effets secondaires moindres que lors d'une chimiothérapie.
Histoire
La radiothérapie se développa à partir du début du xxe siècle, surtout grâce au travail innovateur de Marie Curie (1867-1934), récipiendaire deux prix Nobel pour la découverte de deux éléments radioactifs, le polonium et le radium, en 1898. Cela marqua le début d’une nouvelle ère en médecine et en recherche médicale. Jusqu’au milieu des années 1900, le radium fut utilisé sous plusieurs formes, jusqu’à la découverte du cobalt et du césium. Depuis la fin des années 1940, les accélérateurs linéaires sont également utilisés comme source de radiation.
Avec l’invention de la tomodensitométrie, appelé couramment scanner, en 1971 par Godfrey Hounsfield, la planification des traitements de radiothérapie en trois-dimensions devint possible, ce qui représente une avancée majeure par rapport aux traitements en deux dimensions. Les traitements basés sur la tomodensitométrie permet aux radio-oncologues et physiciens médicaux de déterminer plus précisément la distribution de la dose de radiation en utilisant les images tomodensitométriques de l’anatomie du patient.
L’arrivée de nouvelles technologies d’imagerie, comme l’imagerie par résonance magnétique (IRM) dans les années 1970 et la tomographie par émission de positons (TEP) dans les années 1980, a permis de passer de la radiothérapie conformationnelle 3D à la radiothérapie conformationnelle avec modulation d’intensité (RCMI) et la radiothérapie guidée par l’image (IGRT) qui permet de contrôler la position exacte de la zone à traiter d’une séance à l’autre. Ces avancées scientifiques et technologiques ont permis aux radio-oncologues de visualiser et de traiter plus efficacement les tumeurs, ce qui se traduit par un meilleur pronostic des patients, une meilleure préservation des organes sains et moins d’effets secondaires.
Techniques de radiothérapie
On distingue quatre grandes techniques de radiothérapie que sont la radiothérapie externe, la radiochirurgie, la curiethérapie et la radiothérapie métabolique. Chacune d'elle possède ses indications selon le type de tumeur et sa localisation.
Radiothérapie externe
La radiothérapie externe est la plus connue et la plus utilisée, la source de rayonnement est à l'extérieur du patient. Les bombes au cobalt, qui utilisent une source radioactive γ de cobalt 60, ont pratiquement disparu, au moins dans les pays développés, au profit des accélérateurs linéaires d'électrons produisant des faisceaux de rayons X haute énergie et des faisceaux d'électrons. Il existe trois techniques principales : la radiothérapie conventionnelle, la radiothérapie conformationnelle 3D (en 3 dimensions) et la tomothérapie ou radiothérapie hélicoïdale, mais qui est peu répandue.Radiochirurgie
La radiochirurgie est une modalité spécifique de radiothérapie externe dont les indications sont particulières. Ce mode de traitement nécessite des appareillages spécifiques utilisant des faisceaux ultra-focalisés. Parmi les appareils utilisés on trouve le Gamma knife, le Cyberknife et l'accélérateur adapté avec micro-multilames.
Curiethérapie
La curiethérapie : la source radioactive est placée pendant une durée limitée (le plus souvent quelques heures) ou définitivement, à l'intérieur du malade, dans la tumeur ou dans une cavité à son contact. Trois techniques principales, elles-mêmes se subdivisent en sous-techniques suivant leur débit de dose (bas débit et haut débit) et leur type de chargement (manuel ou différé). Il s'agit de la curiethérapie interstitielle, la curiethérapie endocavitaire et la curiethérapie endoluminale.
Radiothérapie métabolique
Dans le cas de la radiothérapie métabolique vectorielle, la source radioactive non scellée, sous forme liquide ou de gélule, est injectable et va se fixer sur les cellules cibles. Ce type d'examen n'est pas placé sous la responsabilité du radiothérapeute mais du médecin spécialisé en médecine nucléaire.
Indication
En fonction du type de la tumeur, de sa localisation, de sa taille, de son extension et de son stade, de l'état général du patient et des symptômes associés, on distingue trois situations très différentes dans lesquelles on va utiliser la radiothérapie dans des buts bien précis :
Radiothérapie curative
Comme son nom l'indique, l'objectif est d'irradier toutes les cellules cancéreuses afin d'entraîner le contrôle voire la guérison du cancer. Cela implique l'absence de lésions à distance. Elle est indiquée dans environ la moitié des irradiations. Elle peut être utilisée seule ou en association avec la chirurgie ou la chimiothérapie.
La dose nécessaire dépend du type et du volume de la tumeur, certaines étant très radiosensibles alors que d'autres sont radiorésistantes. Il faut veiller à ce que la dose permettant le contrôle tumoral soit inférieure à la dose de tolérance critique des organes, ce qui implique une technique rigoureuse au risque de ne pas délivrer une dose suffisante et d'avoir une récidive locale ou au contraire de délivrer une dose excessive et d'entraîner un effet secondaire. Le protocole habituel délivre une dose de 10 Gy par semaine à raison de 5 séances de 2 Gy par jour. La dose totale varie selon les cas de 30 à 70 Gy.
Radiothérapie palliative
L'objectif n'est pas ici de guérir le cancer mais de soulager le patient par de légères doses, permettant d'atténuer la douleur résultant de cancer trop avancé pour être soigné.
Elle s'adresse aux cancers trop évolués localement ou métastatiques.
Le traitement étant palliatif, il doit être de courte durée et peu agressif, pour entraîner le moins de désagréments possible au patient. Par exemple, l'irradiation de type split-cours, permet de récupérer entre 2 séries d'irradiations.
Radiothérapie symptomatique
Son objectif est de soulager un symptôme majeur particulièrement gênant pour le malade. Son efficacité est :
- antalgique : L'effet antalgique de l'irradiation est quasiment constant et se manifeste rapidement en quelques jours. Elle est souvent utilisée dans les douleurs des métastases osseuses. La disparition de la douleur se produit dès les premières séances, après parfois une recrudescence douloureuse due à l'inflammation radio induite ;
- hémostatique : Dans le cas des hémorragies persistantes que l'on retrouve parfois dans des cancers du rectum, de la vessie, ORL ou gynécologiques, quelques séances de radiothérapie entrainent l'assèchement et l'arrêt du saignement ;
- décompressive : Dans les cancers avec signes de compression médullaire - qui constituent une urgence, ou radiculaire, la radiothérapie peut être un traitement efficace, à condition de la commencer dès les premiers signes de compression. Elle doit être de courte durée, souvent juste quelques séances afin de limiter l'irradiation vertébrale. De plus, les œdèmes par compression veineuse ou lymphatique sont également bien améliorés par la radiothérapie.
Application
Selon la localisation et le stade des tumeurs, la radiothérapie peut être utilisée seule, mais elle est le plus souvent combinée avec un traitement chirurgical et/ou une chimiothérapie et/ou une hormonothérapie.
La plupart des cancers peuvent être traités par radiothérapie dans une certaine mesure. Ceci inclut les cancers du sein, de la prostate, du poumon, du rectum etc.
Cette thérapie est, la plupart du temps, appliquée pour traiter une région localisée autour d'une tumeur. Le champ des radiations couvre souvent aussi le réseau lymphatique drainant la tumeur.
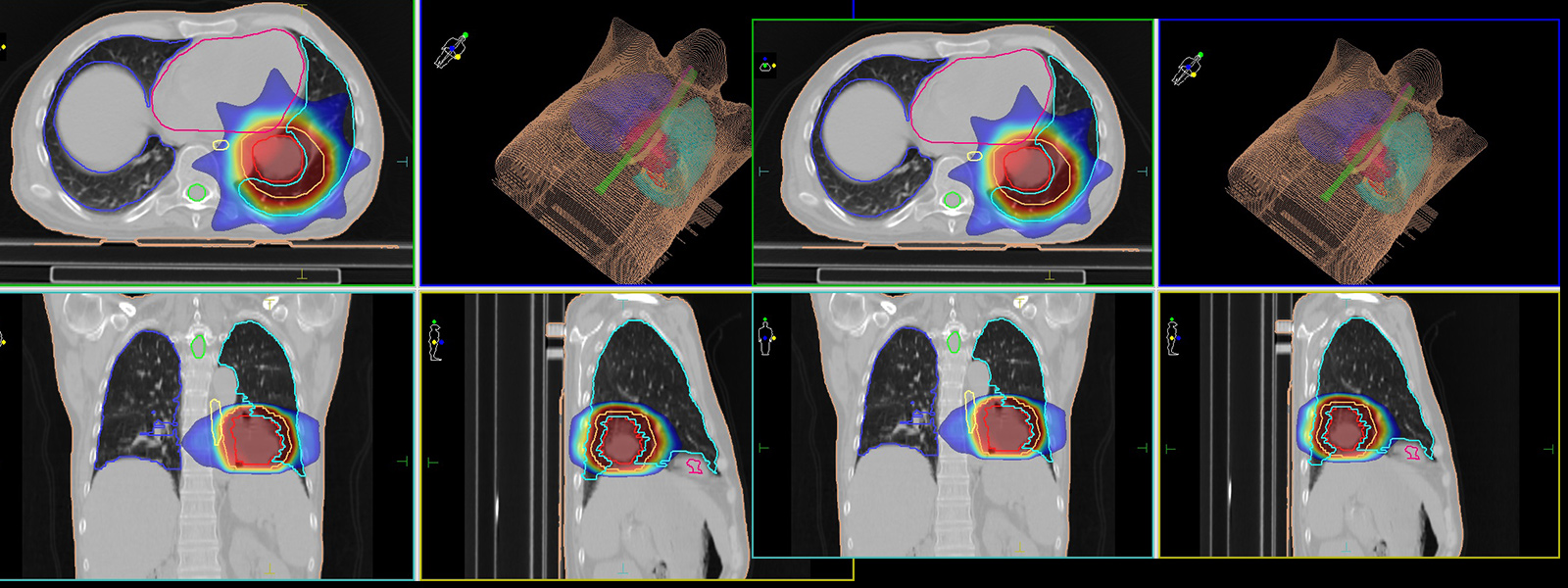
Afin d'atteindre la zone tumorale et ses extensions éventuelles sans porter atteinte aux tissus sains environnants, on irradie la cible successivement selon différents angles, de telle sorte que les champs d'irradiation se superposent sur la région à traiter. Le maximum de radiation est alors localisé à la zone tumorale.
Avant le développement des médicaments immunosuppresseurs, cette technique était utilisée pour prévenir les réactions immunitaires indésirables lors de transplantations d'organes.
Dosage
La dose de radiations délivrée en radiothérapie se mesure en gray (Gy). Le médecin radiothérapeute prescrit une dose à délivrer dans une région donnée, en général la tumeur, ainsi que le fractionnement à utiliser, c'est-à-dire la dose par séance. Il définit le cas échéant les contraintes de dose à ne pas dépasser dans les régions avoisinantes appelées organes à risques.
La dose prescrite et son fractionnement dépendent de la localisation et de la nature de la maladie. Généralement une dose de 45 à 80 Gy est délivrée à la cible par fraction de 2 Gy/jour. Le sein est par exemple traité par des doses de 45 à 50 Gy et les tumeurs pulmonaires par des doses supérieures à 65 Gy. La dose peut être délivrée par des faisceaux de photons ou d'électrons d'énergie comprise entre 1,25 MeV (bombe au cobalt) et plusieurs MeV pour les accélérateurs linéaires. Plus rarement les neutrons, les protons, les pions ou encore des photons d'énergie plus basse sont également utilisés.
Le physicien médical propose alors une planification du traitement qui sera validée ensuite par le radiothérapeute. Il s'agit d'établir le nombre et la disposition des faisceaux qui vont permettre de délivrer la dose à la cible en limitant la dose délivrée aux tissus sains.
Voici les doses maximales admissibles de certains organes :
- Moelle épinière : 45 Gy ;
- Tronc cérébral : 54 Gy ;
- Chiasma optique : 54 Gy ;
- Nerf optique : 60 Gy ;
- Cerveau : 60 à 70 Gy ;
- Parotides : 40 à 60 Gy ;
- Larynx : 60 à 64 Gy ;
- Poumons: 20 Gy ;
- Foie : 20 Gy ;
- Os : 50 Gy ;
- Prostate : 75 à 80 Gy ;
- Cœur : 45 à 50 Gy ;
- Cristallin : 12 Gy ;
- Thyroïde : 20 Gy.
- Vues: 4120